
Hoy, en el Día de los Enamorados, te compartimos una historia de amor de verdad que nació en el hospital. Leela, y quizás podés adivinar de quiénes se trata.


¿Cuáles son las consideraciones perioperatorias específicas para el manejo de pacientes con mpox (viruela símica) en el contexto anestésico?
Notas08/10/2024 Lic. María Eugenia Piaggio
La viruela del mono está generando un interés significativo a nivel internacional debido al considerable aumento de casos y a la cantidad de países afectados.
Hasta el 30 de septiembre de 2024, se habían confirmado 65 casos de viruela símica (mpox) en Argentina, de un total de 357 sospechosos, según el Boletín Epidemiológico del Ministerio de Salud de la Nación. Si bien se registró uno autóctono en el municipio de San Isidro, todos los diagnósticos en el país están vinculados con la variante del clado II, la misma que ha circulado desde el primer brote global en 2022. Esta cepa no tiene relación con la nueva variante del clado I, que está generando un brote significativo en África subsahariana.
Los pacientes con mpox o sospecha de la enfermedad requieren un enfoque específico durante la atención perioperatoria. Para abordar estas consideraciones, revisamos un artículo publicado por la Anesthesia Patient Safety Foundation (APSF) en febrero de 2023 y consultamos al Dr. Pablo Eduardo Bonvehí, Jefe de Infectología del CEMIC. A partir de esta información, elaboramos un informe con las recomendaciones y evidencias relevantes para los anestesiólogos.
Mpox: implicaciones críticas en anestesia
La mpox, antes conocida como viruela del mono, es una preocupación médica mundial. Aunque se detectó por primera vez en humanos en 1970 en la República del Congo, su propagación a países no endémicos en 2022 llevó a la Organización Mundial de la Salud (OMS) a establecer medidas de emergencia para mitigar el desarrollo de una pandemia.
Se trata de un virus de ADN de doble cadena con envoltura, que pertenece a la familia Poxviridae y al género Orthopoxvirus. Los dos subtipos virales distintos incluyen las cepas de la cuenca del Congo y de África Occidental.
El Dr. Pablo Bonvehí, médico infectólogo, nos explica que “aunque es poco frecuente, los pacientes con mpox pueden desarrollar complicaciones graves y potencialmente mortales. Por ejemplo, la confluencia de lesiones cutáneas es susceptible a infecciones bacterianas de la piel y los tejidos blandos, como celulitis, abscesos, infecciones necrosantes de los tejidos blandos que requieren un cuidado local meticuloso de la herida; acumulación subcutánea de líquido en la fase de formación de costras que conduce a un agotamiento intravascular y shock; y exfoliación que da lugar a zonas de piel que pueden requerir desbridamiento quirúrgico e injerto. Otras complicaciones más raras incluyen neumonía grave y dificultad respiratoria, infección corneal que puede provocar pérdida de visión, pérdida de apetito, vómitos y diarrea que pueden provocar deshidratación grave, anomalías electrolíticas y shock, linfadenopatía cervical que puede provocar absceso retrofaríngeo o compromiso respiratorio, sepsis, shock séptico y encefalitis y muerte”.
La transmisión nosocomial es rara, pero se ha informado que se produce por contacto directo con la piel afectada o superficies ambientales, o a través de gotitas respiratorias. Estos modos de contagio resaltan la urgencia de que los anestesiólogos se preparen adecuadamente para la prevención de infecciones en su ámbito de trabajo.
Según describe el Jefe de Infectología del CEMIC, “el mpox, como se denomina actualmente, se transmite por contacto cercano directo con lesiones cutáneas o mucosas de una persona enferma, especialmente contacto estrecho sexual. También se puede transmitir por contacto con objetos contaminados recientemente (ropa, sábanas, toallas, etc.). Existe la posibilidad de transmisión a través de secreciones respiratorias de corto alcance que requieren contacto cercano prolongado”.
En junio de 2022, la OMS emitió directrices sobre el manejo clínico y la prevención de infecciones por mpox, recomendando precauciones de contacto para pacientes confirmados, así como medidas adicionales para procedimientos que generen aerosoles. El 31 de agosto de 2022, la Sociedad Americana de Anestesiólogos y la Fundación para la Seguridad del Paciente de Anestesia publicaron una declaración conjunta de apoyo y recomendaciones. Estas directrices dieron lugar a un marco pragmático para la atención de pacientes con mpox en el entorno anestésico (figura 1) 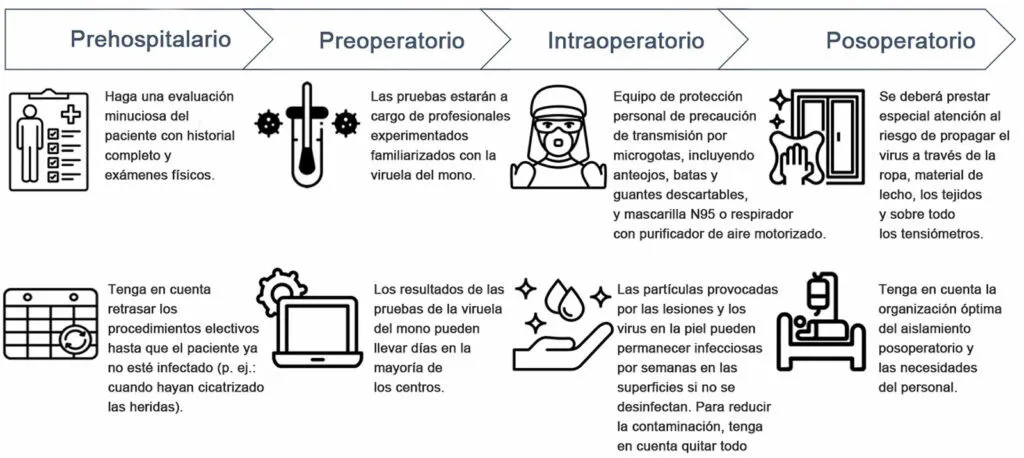
Figura 1: consideraciones perioperatorias para el paciente con mpox. Fuente: APSF
Consideraciones sobre la selección y cirugía electiva
Los especialistas consultados recomiendan que los pacientes adultos y pediátricos con mpox o con exposición a esta enfermedad deben ser identificados antes de la cirugía. Se considera que una persona ha estado expuesta tras el contacto directo con lesiones cutáneas o fluidos de un individuo infectado, o de manera indirecta a través de objetos contaminados, como ropa.
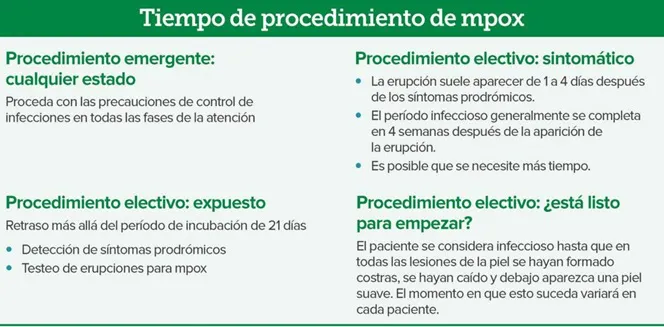
Figura 2: consideraciones del tiempo de procedimiento para pacientes expuestos o diagnosticados con mpox. Fuente: APSF
Los autores del artículo de la Anesthesia Patient Safety Foundation recomiendan posponer un procedimiento electivo durante al menos 21 días tras la exposición, considerando que el período de incubación varía entre 4 y 21 días, y hasta 4 semanas si hay erupción. Según la publicación, un paciente con brote por mpox ya no es considerado infeccioso cuando las lesiones se han caído y han sido reemplazadas por piel sana. Por ello, es prudente no realizar cirugía electiva en personas con lesiones activas.
Testeo y tratamiento
Las recomendaciones actuales sobre mpox están disponibles en el sitio web de los Centros para el Control y la Prevención de Enfermedades (CDC). La detección de mpox se realiza mediante ensayos de reacción en cadena de la polimerasa (PCR) utilizando muestras de ADN de las lesiones, ya que el virus permanece poco tiempo en la sangre, lo que hace innecesario el examen de laboratorio. Los resultados de las pruebas pueden tardar varios días.
De acuerdo al Dr. Bonvehí, “existe una vacuna recientemente precalificada por OMS que se llama MVA-BN que se administra en dos dosis con cuatro semanas de intervalo a partir de los 18 años, excepcionalmente en menores de esa edad. La vacuna no está disponible en Latinoamérica y, en los lugares en los que está accesible, se administra preexposición en sujetos de alto riesgo (múltiples exposiciones sexuales) o postexposición en los primeros cuatro días luego del contacto en personal de salud que haya tenido contacto con caso de mpox sin el equipo de protección adecuado”.
Consideraciones del quirófano
Para evitar el contagio, dicen los especialistas que los pacientes tienen que ser atendidos en habitaciones de presión negativa durante procedimientos que generen aerosoles. Los trabajadores de atención médica deben usar un equipo de protección personal (EPP) completo, incluyendo mascarillas N95 o PAPR, gafas protectoras, batas y guantes removibles. Se debe limitar el tráfico en el quirófano y evitar múltiples anestesias en el mismo espacio. Asimismo, es crucial seguir medidas de control de infecciones, como la higiene frecuente de manos y limpieza ambiental tras la inducción. Existe riesgo de propagación al movilizar prendas, ropa de cama u otros tejidos, por lo que se debe tener precaución al manejar estos materiales. Todo tejido en contacto con el paciente debe ser desechado en bolsas selladas para evitar la aerosolización de partículas virales.
Un antecedente real en el quirófano
Un caso reportado como “2023-03” en el Sistema de Notificación de Incidentes de Anestesia (AIRS) de la Sociedad Americana de Anestesiólogos (ASA) advierte a los especialistas sobre los desafíos que puede presentar la intubación de un paciente infectado.
Un hombre de 35 años, con VIH/SIDA y mpox (viruela símica), fue admitido para la colocación de una sonda de alimentación gástrica debido a la incapacidad para ingerir alimentos por múltiples lesiones ulcerativas en la mucosa oral. La anestesia general se consideró la opción más segura, dado el riesgo de obstrucción de la vía aérea. Se utilizó videolaringoscopia para la intubación, con inducción a base de propofol y 30 mg. de rocuronio.
Durante la inserción del laringoscopio, se produjo sangrado inmediato y una rápida desintegración de las membranas mucosas, complicando la visualización de las estructuras anatómicas. Los intentos de intubación fueron infructuosos debido a la hemorragia y a la pérdida de integridad de la mucosa, lo que imposibilitó el uso de un dispositivo supraglótico. Se estableció un acceso quirúrgico de emergencia para garantizar la oxigenación y se mantuvo la saturación de oxígeno por encima del 90%. La sonda gástrica se colocó bajo guía radiográfica, sin necesidad de más intervenciones en la vía aérea.
Al ser consultado sobre la posibilidad de que surjan complicaciones hemodinámicas debido a la infección, el Dr. Pablo Bonvehí respondió: “Eventualmente pueden presentarse complicaciones hemodinámicas, no por la infección viral en sí, sino por la acumulación de líquido en el tejido celular subcutáneo durante la etapa de formación de costras, y esto solo ocurre si el número de lesiones es muy grande” y agregó: “la otra posibilidad de compromiso hemodinámico es una infección necrotizante que puede desarrollarse como complicación de las lesiones provocadas por el virus”.
Posoperatoria
Los expertos explican que una consideración importante en el período posoperatorio es intentar minimizar el traslado y movimiento de pacientes infectados y profesionales de la salud expuestos a través del sistema de atención médica. Se debe considerar la salida expedita del quirófano cuando corresponda. Las emergencias que pueden llevar a aquellos con mpox activo a someterse a una intervención quirúrgica suelen requerir hospitalización posoperatoria o atención intensiva. Será necesario utilizar EPP completo y aislamiento en la atención de estos pacientes para su transporte y recuperación. Los trabajadores de atención médica que tienen exposición sin protección a pacientes con mpox pueden necesitar aislamiento durante un máximo de tres semanas y quienes desarrollen lesiones deberán aislarse hasta que dejen de ser infecciosos.
Información relevante
Transmisión y bioseguridad: la mpox se transmite por contacto cercano con fluidos corporales o lesiones cutáneas. Los anestesiólogos deben extremar las medidas de protección, especialmente en pacientes con lesiones activas en mucosas.
Manejo de la vía aérea: se han reportado complicaciones durante la intubación, como hemorragias y desprendimiento de tejido en personas con lesiones orales. Es crucial prever estos escenarios y contar con estrategias para vías aéreas difíciles.
Precauciones y EPP: usar protección completa (máscara N95, guantes, protección ocular) y considerar el uso de equipos desechables en pacientes sospechosos o confirmados.
Anestesia fuera del quirófano: evaluar minuciosamente la vía aérea y el estado de la persona para decidir entre anestesia general o sedación consciente, según el contexto.
Pacientes inmunocomprometidos: las personas con inmunosupresión presentan mayor riesgo de complicaciones graves y manifestaciones atípicas de la enfermedad, requiriendo monitoreo continuo.
Planificación de anestesia regional: evitar las áreas con lesiones cutáneas para la inserción de catéteres o bloqueos, reduciendo el riesgo de infecciones secundarias.
Lecciones del caso reportado: minimizar manipulaciones en la orofaringe y considerar opciones no invasivas cuando sea posible.
Control del dolor: planificar adecuadamente la analgesia en pacientes con lesiones dolorosas y monitorear su estado nutricional y de soporte.
Leer el artículo completo de la Anesthesia Patient Safety Foundation

Hoy, en el Día de los Enamorados, te compartimos una historia de amor de verdad que nació en el hospital. Leela, y quizás podés adivinar de quiénes se trata.

Preguntas y respuestas sobre una transformación que ya empezó

Una fractura panfacial y una cirugía inédita en el Hospital Iriarte de Quilmes plantearon un desafío anestésico de alta complejidad. El Dr. Facundo Gaido, médico anestesiólogo a cargo de la intervención, comparte cómo vivió la experiencia de esa intervención que marcó un hito para el hospital quilmeño.

Anécdota compartida por el Dr. Francisco Carlos Bonofiglio


“Un anestesiólogo, un niño con juguete”, la campaña solidaria impulsada por la Subcomisión de Jóvenes Profesionales que acercó la Navidad a los pacientes más pequeños.

En el año del 80º aniversario de la AAARBA, se reconoció a los socios que, a través de donaciones, aportaron a la colección de piezas del Museo y Biblioteca Histórica de Anestesia “Dr. Alberto González Varela”.

Preguntas y respuestas sobre una transformación que ya empezó


Hoy, en el Día de los Enamorados, te compartimos una historia de amor de verdad que nació en el hospital. Leela, y quizás podés adivinar de quiénes se trata.

